




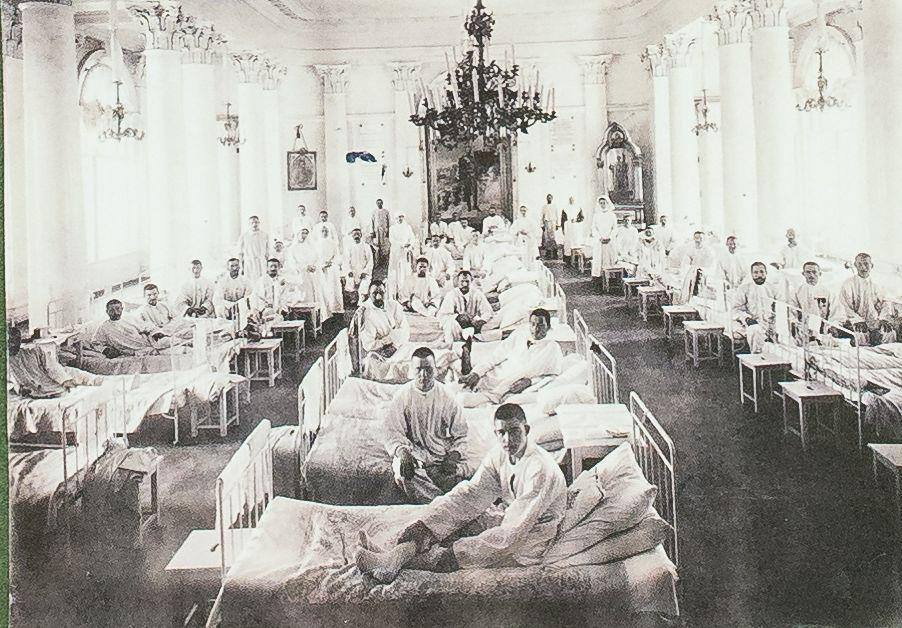





Novo in zmogljivejše orožje, tudi bojni strupi, je povzročalo vsakovrstne hude poškodbe, rane s krvavitvami, odtrgane ude in še bi lahko naštevali. V prvi svetovni vojni je umrlo okoli 18 milijonov ljudi, še dobrih 21 milijonov ljudi je bilo ranjenih. Zdravniki, ki so se spopadli s tem, so bili pred velikim izzivom, kako sploh ustavljati krvavitve, kako pomagati ranjencem, da ne umrejo zaradi šoka, kako preprečiti infekcije, saj takrat še niso poznali antibiotikov ...
"Evropske armade so v vojno vkorakale s 'konjeniki in suličarji', zaključile pa so jo s tanki, letali in bojnimi strupi. Z medicinskega vidika se je v primerjavi s predhodnimi vojaškimi spopadi zaradi tehničnega napredka spreminjala tudi narava poškodb pri vojakih. Saniteta in vojna medicina sta se temu ustrezno razvijali in spreminjali, a novo znanje je nastajalo na univerzah, daleč stran od nemirnih bojnih polj. Razvile so se nove kirurške tehnike in postopki zdravljenja, preventive in rehabilitacije. Potrebna je bila hitra oskrba, evakuacija in reševanje množice poškodovanih. Pomembno je bilo odstranjevanje uši z vojaških oblačil na frontnih področjih. Velika organiziranost je bila potrebna tudi za prevoz poškodovanih in bolnih vojakov v notranjost države," zahtevne razmere za delo zdravnikov opisuje redna prof. dr. Zvonka Zupanič Slavec, predstojnica Inštituta za zgodovino medicine Medicinske fakultete Univerze v Ljubljani.
Slaba higiena in različne posledične bolezni, predvsem kužne, so v prejšnjih vojnah terjale več žrtev kot sami strelski spopadi (primer: v drugi burski vojni med 1899 in 1902 je umrlo 22.000 vojakov, od tega "le" 8.000 v neposrednih spopadih). V prvi svetovni vojni se je to spremenilo, prvič je bilo več smrtnih žrtev zaradi ran v boju. Zaradi razvoja bolj dovršenega in zmogljivejšega orožja se je močno povečalo število žrtev zaradi smrtonosnih izstrelkov in bomb. Te so neredko prinašale smrtonosne poškodbe, ki so se rade dodatno inficirale. "Jetika, trahom, garje, rahitis, skorbut, vojne psihoze in druge bolezni so bile prav tako spremljevalke težkih življenjskih razmer na bojiščih, polnih podhranjenosti, mraza, nenehnega strahu in psihične izčrpanosti. Novo katastrofo je prinesla uporaba bojnih strupov (klora, fosgena, iperita) in množične zastrupitve z njimi," dodaja prof. dr. Zupanič Slavec.
Razvoj antiseptikov: Boj z okužbami ran
Prvi preboj pri iskanju učinkovite rešitve za okužbo ran sta naredila Robert Koch in Louis Pasteur sredi 19. stoletja, ki sta pokazala, da je bakterija tista, ki povzroči infekcijo. Leta 1867 je Joseph Lister vpeljal antisepso. Dokazal je, da se okužba kirurških ran močno zmanjša, če se poskrbi za antiseptične operativne razmere, dezinfekcijo samega pacienta in njegovega okolja, za kar so uporabljali karbolno kislino.
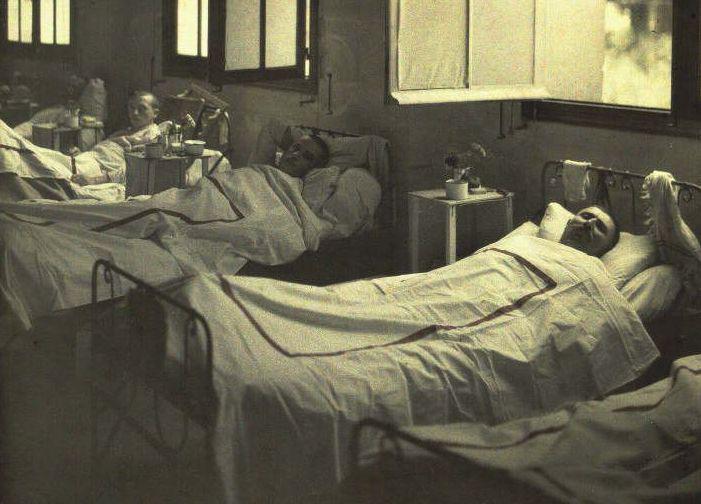
Ko je izbruhnila prva svetovna vojna, so bili zdravniki pred zelo zahtevno nalogo: pomagati več tisoč ranjenim hkrati, razsežnosti bojevanja so bile izjemne. Opravili so na tisoče amputacij, ki ne bi bile potrebne, če se rane ne bi inficirale. Z amputacijami pa so rešili življenja, sicer bi bolniki umrli zaradi sepse. Vodilni francoski kirurg Theodore Tuffier je leta 1915 pričal, da je bila v prvem letu vojne vzrok za kar 70 odstotkov amputacij okužba – gangreno je povzročila bakterija Clostridium perfringens, ki se je skrivala v prsti številnih polj po Franciji in Belgiji, ki so jih kmetje stoletje gnojili s hlevskim gnojem –, in ne poškodba sama.
Razvoj antiseptikov je zato pomenil velik preboj. Tu je veliko vlogo odigral britanski biokemik Henry D. Dakin, ki nikoli ni videl nobenega pacienta, kaj šele da bi ga zdravil, temveč je vse svoje delo opravil v laboratoriju. Nadgradil je delo francoskih raziskovalcev Antoina Germaina Labarraqua in Claude-Louisa Bertholleta, ki sta na začetku 19. stoletja kot prva opisala možnost uporabe natrijevega hipoklorita, ki je bil v splošni uporabi belilo, tudi kot dezinfekcijsko sredstvo.
Dakin je bil zelo zadržan mož in najverjetneje ne bi nikoli slišali zanj, če ne bi izbruhnila prva svetovna vojna in če ne bi začel sodelovati s francoskim zdravnikom, Nobelovim nagrajencem za fiziologijo ali medicino leta 1912, Alexisem Carrelom, ki je v tistem času veljal za "zvezdnika" medicinske stroke. Med drugim je bil pionir vaskularne medicine, saj je prvi izvedel žilni šiv. Od leta 1905 je delal na Rockefellerjevem inštitutu v New Yorku, kjer je delal tudi Dakin, ob izbruhu vojne pa so oba vpoklicali v vojsko. Carrel se je vrnil domov, kjer je vzpostavil bolnišnico blizu Compiegna. Zapomnil si je Dakinovo delo glede natrijevega hipoklorita in uredil, da se mu je pridružil v Franciji. Dakin je razvil mešanico natrijevega hipoklorita, ki je pomorila bakterije, ni pa poškodovala tkiva, Carrel pa je razvil metodo nanašanja antiseptika na rano in okolno tkivo. Carrel-Dakinova tehnika, ki so jo kasneje, ko je Carrel kolaboriral z vichyjskim režimom, preimenovali nazaj v izvirno Dakinovo tehniko, je pomenila velik preboj v boju proti okužbam, ranjenim vojakom so se rane redkeje okužile, manj je bilo amputacij, močno se je skrajšal tudi čas okrevanja. Antiseptik so začeli hitro uporabljati po vsej Evropi.
Razvoj moderne anestezije
Na drugem koncu Francije v Neuillyju, predmestju Pariza, je George Crile v Ameriški vojaški bolnišnici (American Ambulance Hospital), ki je domovala v prostorih Pasteurjevega liceja, ustanovljeni leta 1914 (že štiri leta prej, prav tako v Neuillyu, pa je bila ustanovljena Ameriška bolnišnica) zdravnike seznanjal z metodo anestezije, ki jo je z medicinsko sestro Agatho Hodgins predtem razvil v Clevelandu. Zdravnike in strokovnjake, med njimi sta bila tudi Carrel in Dakin, sta učila, kako dati pacientu ravno pravo mešanico dušikovega oksida, da bo pacient zaspal, a ne padel v šok. Oksidul je bil znan že od leta 1800, odkril ga je angleški kemik Humpry Davy, ki je zahajal v Kranjsko Goro, populariziral naše Julijce v svetu in ima v Podkorenu spominsko ploščo. Druga možnost za anestezijo je bil eter, ki je bil v uporabi že od leta 1846, kloroformu pa so se izogibali, saj je veljal za nevarnega.
Konjske vprege zamenjajo avtomobili
Antisepsa (razkuževanje), asepsa (priprava sterilnega operativnega pribora) in anestezija so ustvarili sodobno kirurgijo v drugi polovici 19. stoletja in v vojni rešili na tisoče življenj, a le če so ranjence pravočasno prepeljali v bolnišnico. Pomembna inovacija, ki jo je prinesla prva svetovna vojna, je bila uvedba triaže, razvrščanje ranjencev po nujnosti obravnave in njihov prevoz v bolnišnico. Najprej so ranjence oskrbeli na zasilnih "postajah", po navadi so bili to zgolj zasilni šotori, tik za bojno črto, od tam pa so jih potem odpeljali, številni so morali tudi hoditi do bolnišnice v zaledju. Vsak korak do bolnišnice je pomenil večje tveganje za smrt. Vzpostavitev sistema motoriziranih reševalnih vozil, prej so namreč uporabljali konjsko vprego, je bil naslednji pomembni korak pri oblikovanju celostnega sistema učinkovite medicinske obravnave. Pionirji na tem področju so bili ameriški prostovoljci (ZDA takrat še niso bile v vojni, v boje so se vključile leta 1917) iz prej omenjene bolnišnice v Neuillyju, ki so že septembra 1914 na poziv ameriškega veleposlanika Myrona T. Herricka s svojimi vozili odhiteli na pomoč okoli tisoč ranjenim francoskim vojakom, ki so ležali v vasi blizu Meauxa. V bolnišnico so v prvi etapi pripeljali 34 vojakov, takoj ko so jih prepeljali v bolnišnico, so se vrnili po nove ranjence. Tako se je začela zgodba reševalnih vozil, ki so jih hitro opremljali tudi z različnimi pripomočki za prvo pomoč, kot so bile opornice, ki so jih uporabljali pri zlomih. Že konec prvega leta bojev je imela ameriška bolnišnica na voljo več kot 100 reševalnih vozil, ki so jih kupili filantropi in različna civilna združenja, pa tudi podarjale avtomobilske tovarne.
Razvoj radiologije: nobelovka Marie Curie na čelu razvoja mobilnih rentgenov
Posebno zgodbo je napisala prva nobelovka, francoska znanstvenica, rojena na Poljskem, Marie (Sklodowska) Curie, ki je leta 1914 z "Unijo žensk" po prvi bitki na Marni s pomočjo Rdečega križa več sto vozil opremila z napravo za rentgensko slikanje, s čimer so nastali t. i. mobilni rentgeni za vojake na prvi bojni liniji. Rentgene so predtem uporabljali zgolj v bolnišnicah, saj so za delovanje potrebovali električno energijo, s premičnimi rentgeni pa so stanje ranjenih vojakov (npr. ugotavljanje notranjih poškodb, prisotnost izstrelkov v tkivu) diagnosticirali že na bojišču ali v njegovi neposredni bližini. Iznajdljiva znanstvenica je težavo glede nujnosti električne energije za delovanje rentgenov rešila z dinamom, za njihovo uporabo pa začela izobraževati prostovoljke, med njimi je bila tudi njena hči Irene, s katero sta neustrašno sodelovali na terenu. Že oktobra 1914 je bilo opremljenih 20 vozil, med vojno pa so skupno "izdelali" okoli 300 "Petites Curies" oz. majhnih curiejev, kot so jih imenovali po Marie. Naprave je upravljalo približno 400 prostovoljcev, ki naj bi med vojno pomagali okoli milijonu ranjencev. Marie Curie je umrla leta 1934 za posledicami aplastične anemije, redke bolezni, za katero je zbolela zaradi pretirane izpostavljenosti sevanju z radioaktivnimi žarki.
Cepljenje proti tifusu, tetanusu ...
"Številne infekcijske bolezni, npr. tifus in kolera, so še višale število žrtev, a proti njim se je že dalo cepiti. Pegavi tifus, ki so ga prenašale gvantne uši, je bil strašen smrtonosni spremljevalec vojn," pojasnjuje predstojnica Inštituta za zgodovino medicine. Cepljenje proti tifusu je bilo za francoske vojake obvezno od 28. marca 1914. V prvih 14 mesecih vojne je bilo zavedenih 100.000 primerov tifusa, smrtnost je bila več kot 20-odstotna. Začelo se je tudi cepljenje proti tetanusu. Cepivo je za kanadske vojake razvil laboratorij univerze v Torontu, ki ga je ustanovil John FitzGerald.
Razvoj transfuziologije: Robertson dokazal, da se dá kri shraniti vnaprej
Transfuzijo krvi so sicer uporabljali že od 17. stoletja, toda z mešanim uspehom, do takrat so opravljali transfuzijo človek človeku "v živo", torej na mestu samem. Leta 1914 je bilo dokazano, da je natrijev citrat učinkovit antikoagulant, ločeno so ga v letih 1914 in 1915 sočasno začeli uvajati Albert Hustin v Belgiji, Luis Agote v Argentini in Richard Lewisohn v New Yorku. Dve leti kasneje pa je Jay McLean odkril heparin, ki je še dandanes eden od najbolj uporabljanih antikoagulantov. Strokovnjake je zanimal razvoj hrambe krvi vnaprej, torej kako kri darovalca shraniti, da je uporabna čez nekaj časa. Pionirsko delo na tem področju so opravili kanadski in ameriški zdravniki. Leta 1917 je Američan Oswald Robertson dokazal, da se lahko kri donira vnaprej in se ob primerni hrambi (uporaba natrijevega citrata kot antikoagulanta) uporabi naknadno. Oswald Robertson velja za ustanovitelja prve krvne banke, saj si je prizadeval, da bi kri zbrali že vnaprej, ne le ko se je pojavila potreba po njej. Njegov soimenjak Lawrence Bruce Robertson pa je že v letih 1916 in 1917 opravil več transfuzij na licu mesta, pri čemer pa ni preverjal krvnih skupin darovalca in ranjenca, kar je pomenilo, da je večkrat prišlo do pričakovanih komplikacij, in uvedel nove postopke samega dovajanja krvi s kanilo. S tem so bili položeni temelji moderne transfuzijske medicine, ki so jo po koncu vojne začeli uporabljati tudi pri civilistih.
Razvoj plastične kirugije: Pionir Harold Gillies
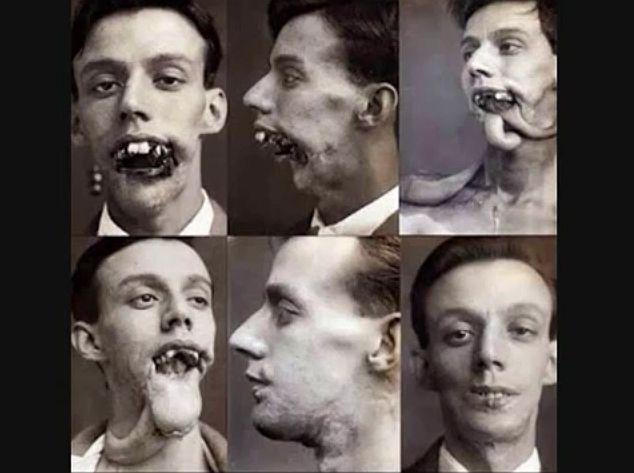
Razvoj plastične kirurgije: v preteklih vojnah je bilo večino ran zadanih z manjšim strelnim orožjem, meči in noži, zaradi razvoja in uporabe artilerijskega orožja in tudi strupenih plinov v prvi svetovni vojni pa so se pojavile drugačne poškodbe kot v prejšnjih spopadih. Predvsem se do takrat zdravniki niso nikoli srečali s tako velikim številom in tako raznolikimi poškodbami obraza. Zaradi slednjih se je zato intenzivno razvijala tudi plastična kirurgija. Tovrstne poškodbe so zdravniki zelo težko zdravili na bojiščih, pogosto se je zgodilo, da so poškodovano čeljust zgolj zašili, kakor so najbolje lahko, pri čemer se je zgodilo, da ranjenci potem niso mogli ne jesti ne piti, njihovi obrazi pa so bili prave nakaze.
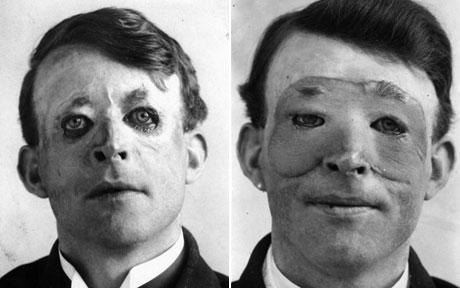
K zdravljenju obraznih poškodb je izjemno pripomogel Harold Gillies, novozelandski kirurg, ki se je izobraževal v Veliki Britaniji. Ko je med obiskom bojišč v Franciji leta 1915 videl, kakšne poškodbe imajo nekateri vojaki, se je odločil, da je treba nekaj storiti. Ko se je vrnil na Otok, je v vojaški bolnišnici Cambridge v Aldershotu ustanovil poseben oddelek za ranjence s poškodbami obraza. Da bi poskrbel, da bodo ranjenci prišli v njegovo bolnišnico, je v bolnišnice v Francijo poslal celo svoje kartice. Že leto kasneje je prepričal svoje nadrejene, da je treba ustanoviti posebno bolnišnico, ki se bo posvetila zgolj tovrstnim poškodovancem, in tako je leta 1917 ustanovil Kraljičino bolnišnico v Sidcupu, prvo bolnišnico na svetu, namenjeno zdravljenju obraznih poškodb.
Kirurg je obiskal tudi Ljubljano
Gillies je razvil številne postopke za presaditev kože na obraz z drugih delov telesa, prelomen je bil Gilliesov razvoj vezanega cevastega režnja in uporabo hrustanca z drugih delov telesa za oblikovanje nosu, s čimer je postavil temelje sodobne plastične kirurgije in velja za njenega očeta. Prva večja skupina ranjencev, ki so jo oskrbeli v bolnišnici v Sidcupu, je prišla z bojišča v Jutlandu. Med njimi je bil William Vicarage, ki je izgubil večino svoje čeljusti. Gillies je novo čeljust naredil ob pomoči kože, presajene z njegovega ramena, pri čemer je tam ni odrezal, temveč jo je "povezal" do obraza in tako omogočil prekrvavljenost tkiva. Ko se je koža prirasla, jo je prilagodil obrazu in odrezal od "izvora" – ramena. To je bil revolucionaren poseg. Zanimivost: Gillies je bil leta 1957 v Ljubljani, kjer so mu podelili častni doktorat iz medicine.
Z Gilliesom je v bolnišnici v Sidcupu sodeloval tudi zobozdravnik Archie Lane, ki je razvil nov tip očesne proteze. Med kirurgi, ki so pomagali iznakaženim vojakom, je bila tudi Suzanne Noël, ki velja za prvo žensko plastično kirurginjo. Gillies se je zavedal, da bodo številni ranjenci, ki so se spopadali s hudimi psihološkimi travmami, težko dobili delo, zato je zanje organiziral različna izobraževanja, kljub temu pa nekateri pacienti zaradi sramu zaradi iznakaženosti niso nikoli zapustili bolnišnice. "Nikoli nas niso pogledali v obraz, toda me sestre smo se začele počutiti sproščene z njimi, dale smo jim jesti sendvič in jim postregle skodelico čaja ob mrzlih večerih. Stan, ki sem ga najbolje poznala, mi je povedal, da ni imel nikoli družine, nikoli ni šel na ples, nikoli ni imel dekleta, tudi pred vojno ne," je v 50. letih prejšnjega stoletja, dobrih 30 let po koncu prve svetovne, svoje izkušnje z ranjenci opisovala sestra v bolnišnici v Sidcupu.
Razvoj protetike: S protezami do čimprejšnje vrnitve tudi na delo
Vzporedno z razvojem plastične kirurgije je napredovala tudi protetika. Zaradi velikega števila vojakov, ki so ostali brez udov, toda ne le udov, tudi obraznih poškodb, se je, namesto prej individualne izdelave začela industrijska izdelava protez, za katero so začeli uporabljati nove materiale, pri njihovi izdelavi pa so sodelovali različni strokovnjaki, inženirji in zdravniki. Države na obeh straneh so se zavedale, da bo veliko število invalidov močno obremenilo tudi proračune, zato so spodbujale razvoj funkcionalnih protez (obstajale so že številne navidezne proteze, katerih naloga je bila zgolj prikriti amputiran del telesa), da bi se lahko nekdanji vojaki po vojni znova vrnili na delovna mesta.
Nemški strokovnjaki v podjetju Siemens-Schuckert so leta 1916 razvili t. i. univerzalno roko, šlo je za dolgo železno cev, ki so jo na telo privezali s trakovi, na konec te železne palice pa se je lahko pritrdilo različne nastavke, celo "roko" pa se je dalo skriti pod rokav. V tem času je bil narejen tudi pomemben razvoj različnih naprav za rehabilitacijo, recimo odpiralec ust, ki je pripomogel k povrnitvi mišične elastičnosti čeljusti, in t. i. Darcissacova čelada za imobilizacijo obraza v primeru zloma. V ZDA so v vojaški bolnišnici Walter Reed odprli laboratorij za umetne ude, katerega naloga je bila, da vsakemu vojaki, ki je imel amputacijo uda, naredijo moderno protezo, da se bo lahko vrnil na delo. Istočasno je bil tudi v Berlinu ustanovljen podoben testni center za nadomestne ude.
Razvoj psihologije: Kako pomagati ranjenim dušam?
Vojna ni pustila le fizičnih ran, temveč tudi globoke duševne travme, ki so zahtevale psihološko in psihiatrično pomoč. Zaradi donenja bomb se je razvila posebna oblika šoka ali tudi vojne nevroze (t. i. shell shock). Njena obravnava je predhodnica današnje posttravmatske stresne motnje (PTSD). Vojake, ki so trpeli za šokom zaradi bomb, so se predvsem bali in tudi fizično kazali spremembe, kot so: različni tiki, mišični krči, paralize, tresli so se in imeli težave s spominom. Najbolj običajno zdravljenje je bil počitek in jemanje pomirjeval, nekatere pa so zdravili tudi z elektrošoki. Zdravniki so kmalu ugotovili, da se stanje bolnikov izboljša, če govorijo o svojih občutkih in se ukvarjajo z vsakdanjimi aktivnostmi, kot so vrtnarjenje ali ukvarjanje z živalmi. Tako se je razvijala psihoterapija in kognitivna vedenjska terapija.
Samo v Nemčiji so v štirih letih vojne zaradi bombnega šoka obravnavali okoli 600.000 vojakov, za Veliko Britanijo navajajo številko 80.000. Pri večini je šok po vojni izzvenel, v nasprotju s PTSD-jem. Ameriški psihiater Thomas William Salmon si je prizadeval za takojšnjo obravnavo ranjenih vojakov in namestitev psihiatričnih enot blizu front. Kanadski psihiatri so ranjene vojake razdelili na dve skupini: vojake, ki so se lahko po obdobju počivanja in v nekaterih primerih zdravljenja vrnili v boj, in tiste, ki so jih označili za trajno nezmožne za bojevanje.
Španska gripa vzela več življenj kot vojna
Ko govorimo o medicini in prvi svetovni vojni, ne moremo mimo bolezni, ki je najbolj zaznamovala njen konec. Španska gripa je v zadnjem letu vojne in letu kasneje terjala več žrtev, kot jih je umrlo med vojno. Po nekaterih podatkih je za gripo, ki jo je povzročil virus influence A, tip H1N1, ki je podoben današnjim povzročiteljem ptičje gripe, umrlo okoli 50, po nekaterih ocenah pa celo do 100 milijonov ljudi po vsem svetu.
"Za slovenski prostor obstajajo ocene, da naj bi španski gripi podleglo okoli 6.000 ljudi, za jugoslovanski prostor pa okoli 60.000. Uradni podatki o smrtih zaradi španske gripe so, tako po svetu kot pri nas, zelo nepopolni. Vojne razmere s hudo lahkoto pri nas in vsakršnim pomanjkanjem so delale po svoje: zdravstvenega osebja je bilo zaradi angažiranja v vojni veliko premalo, laični mrliški ogledniki so neredko bolezen imenovali po svoje, pljučnice, komplikacije gripe, za katero so oboleli pogosto umrli, pa niso bile v mrliških listih vpisane kot primarna bolezen – gripa. Doslej znani arhivski viri za Ljubljano pravijo, da naj bi za špansko gripo umrlo manj kot 500 ljudi. Podobno je v Zagrebu, kjer po presoji njihovih zgodovinarjev medicine arhivski viri zaradi že imenovanih okoliščin tudi ne odražajo dejanske situacije," ocenjuje dr. Zupanič Slavec in dodaja, da je to skupna lastnost vseh izrednih razmer, še posebej vojnih. "Odprtje matičnih knjig po stotih letih, ki poteka zdaj, bo morebiti podatke spremenilo, še posebej, če bodo ustrezno strokovno evalvirani."
Gripa je kosila predvsem med mladimi
Zaradi imena bi zmotno lahko mislili, da je virus izbruhnil v Španiji, vendar ni tako. To ime je dobila, ker so v Španiji, ki ni sodelovala v prvi svetovni vojni, o njej zelo veliko poročali v medijih. V drugih državah je namreč veljala cenzura, o bolezni niso veliko poročali, ker niso želeli zbijati morale vojakom. "Španska gripa je bila spomladi 1918 sicer čisto navadna gripa, ki se je pandemično spet pojavila tri desetletja po t. i. ruski gripi (1889/90). To je možno pričakovati, saj se pandemije grip skozi stoletja pojavljajo 3–4x, takrat prekužijo prebivalstvo in ob njenem naslednjem prihodu mladi do okoli 30 leta spet niso prekuženi. Poletni val te gripe se je pojavil z domnevno mutiranim virusom ptičje gripe, ki je bil izredno patogen in je na neobičajen način sejal smrt predvsem med neprekuženimi mladimi," pojasnjuje okoliščine ene najbolj smrtonosnih pandemij prof. dr. Zupanič Slavec in dodaja, da so vojne razmere pomenile veliko koncentracijo ljudi na fronti in s tem pospešeno širjenje te sistemske okužbe s prizadetostjo dihal.
O kraju izbruha bolezni so obstajale različne teorije. Po eni naj bi prve primere bolezni odkrili v ameriškem Kansasu januarja 1918, od tam pa se je bolezen, tudi zaradi nezadostne preventive, hitro širila. K izjemno pogubnemu razmahu bolezni po vsem svetu so pripomogle tudi slaba prehrana, prenatrpane bolnišnice in vojašnice ter slaba higiena. Samo v prvih 25 tednih je terjala 25 milijonov žrtev. "A tudi mirnodobne razmere ob okužbi s tako potentnim virusom, ki do leta 1933 ni bil znan, situacije ne bi kaj dosti spremenile. Bolezen je namreč dramatično hitro potekala in neredko so ljudje v enem dnevu zboleli in umrli. Prekomerni imunski odziv mladih z danes t. i. citokinskim viharjem je pripeljal do pljučnega edema in hitre zadušitve. S koncem vojne, prav 11. novembra 1918, je ta 2. smrtonosni val gripe naenkrat prenehal, ker se je virus spet spremenil v manj smrtonosno obliko. Nastopil je še manjši tretji val, ponovno kot navadna gripa, spomladi 1919," konec bolezni še razloži dr. Zupanič Slavec.
Krute razmere rodile izjemen napredek
"Vojna bolj kot čemur koli drugemu koristi razvoju medicini. Tako pač je," je leta 1915 stvarno dejala Mary Merritt Crawford, ki je bila edina ženska zdravnica v ameriški bolnišnici v Neuillyju pri Parizu. Kot se je izkazalo, je bilo to še kako res, saj je kljub tragičnim in zelo zahtevnim okoliščinam medicina v tem obdobju naredila izjemen korak naprej in rešila na tisoče življenj.

































































Komentarji so trenutno privzeto izklopljeni. V nastavitvah si jih lahko omogočite. Za prikaz možnosti nastavitev kliknite na ikono vašega profila v zgornjem desnem kotu zaslona.
Prikaži komentarje