
V zvezi s cepljenjem se ljudem zastavljajo številna vprašanja, zato smo se obrnili nanj z nekaj najpogostejšimi vprašanji in dilemami. Kot član strokovne skupine za cepiva proti covidu-19 se zadnjega pol leta udeležuje rednih konferenc, na katerih proizvajalci cepiv strokovnim skupinam iz vseh držav EU-ja pojasnjujejo najnovejše podatke o sestavi cepiv, načinih preizkušanja cepiv in rezultatih preizkusov. V zadnjih dneh, ko pričakujemo začetek cepljenja, pa pripravlja tudi strokovno gradivo o lastnostih cepiv za izvajalce cepljenja in obveščanje javnosti.
Trenutno so med najnaprednejšimi cepivi proti covidu-19 v ospredju predvsem nove in manj preverjene tehnologije, kot so na primer tako imenovana mRNK-cepiva. Zakaj pri pripravi cepiv proti covidu-19 niso uporabili že preizkušenih tehnologij?
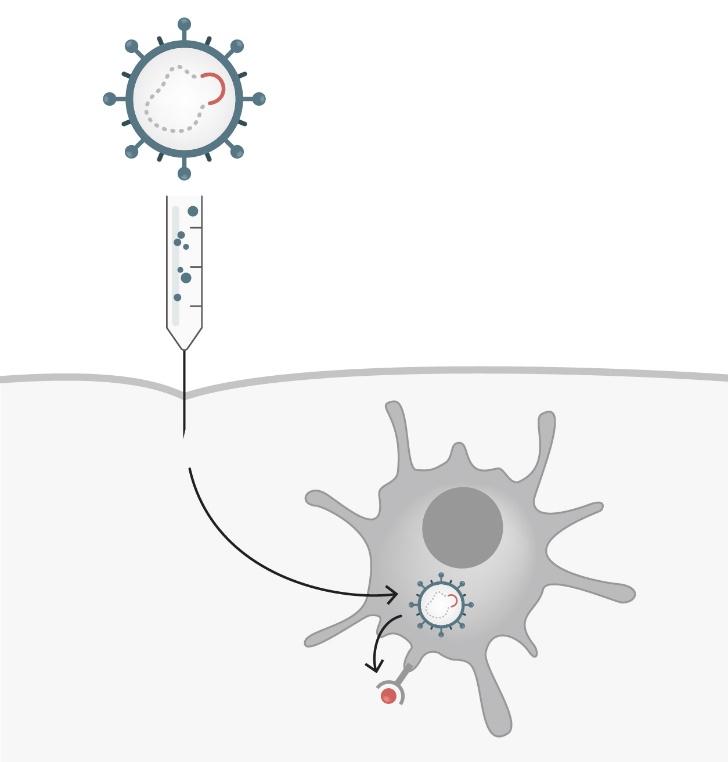
Če bi želeli pripraviti "klasično" cepivo proti covidu-19, bi morali optimizirati tehnologijo industrijskega gojenja SARS-CoV-2 na celičnih kulturah v velikanskih količinah, ki bi zadoščale za milijarde cepilnih odmerkov. Hkrati bi bilo treba optimizirati način kemijske "inaktivacije" virusov, tako da bi virusi zanesljivo izgubili infektivnost, ohranili pa ustrezno imunogenost za pripravo cepiv. Sledila bi farmacevtska "formulacija" sestavin novega cepiva za optimalno in varno delovanje. Vse to bi zahtevalo več let. Ker pa svet za ustavitev pandemije cepivo nujno potrebuje, so bile za cepivo, ki naj bi ga v nekaj mesecih proizvedli v milijardnih odmerkih, izbrane tehnologije, ki ne temeljijo na "pridelovanju" virusnih proteinov zanj. Namesto tega se genska informacija za ključno virusno molekulo – protein bodice S – vgradi bodisi v že prej izdelan in za cepivo optimiziran modelni virus (vektor) ali pa se genska informacija s cepljenjem posreduje kar našim lastnim celicam, da te nato izdelajo želeni virusni protein, ki ga imunske celice prepoznajo in tako sprožijo imunski odziv proti virusu.
Te varnostne pomanjkljivosti "hitenja" se vsi zavedamo, a na drugi strani imamo množično umiranje, ki pa ga lahko cepivo povsem ustavi. Dejstvo pa je tudi, da se v obdobju do pol leta, za katerega bodo podatki o varnosti, zgodi velika večina zapletov po cepljenju. Klinično spremljanje udeležencev študij bo ob tem teklo naprej, in sicer vsaj dve leti, in šele po tem obdobju bodo cepiva lahko dobila dokončno potrditev glede varnosti tudi glede dolgoročnih učinkov. Bodo pa ob tem v Evropski uniji dodatno izdelani protokoli za varnostno spremljanje prav vseh cepljenih ljudi. To bo zagotovilo takojšnje sproženje "alarma" v primerih, če bi se pojavili tudi zelo redki neželeni učinki.
Kako je mogoče razvoj cepiv, ki navadno traja 10 in več let, skrčiti le na eno leto? Kakšna so tveganja?
Običajno razvoj farmacevtskih učinkovin, tudi cepiv, traja vsaj desetletje – od ideje, ki navadno nastane v akademskih laboratorijih, najpogosteje na univerzah oziroma inštitutih, do kliničnih študij, s katerimi farmacevtska industrija v skladu s pravili regulatorjev registrira učinkovino kot zdravilo in pridobi dovoljenje za uporabo zdravila. Dolžina razvoja je povezana predvsem z velikimi stroški raziskav, ki na vsaki stopnji, od akademskih projektov do financiranja kliničnih študij, zahtevajo številne prijave projektov, postopke za pridobivanje sredstev in evalvacije možnosti učinkovin za prehod v naslednje faze raziskav. Zaradi pandemije covida-19 in njenih uničujočih posledic na celoten svet so države (v ospredju so Evropska unija, Združene države Amerike, Rusija in Kitajska) sklenile same financirati razvoj cepiv in prevzeti finančno tveganje za morebiten neuspeh. To je sprožilo največjo mobilizacijo raziskovalcev in farmacevtske industrije v zgodovini, pospešilo razvoj cepiv, klinične faze se zaradi neomejenega financiranja izvajajo s celotnim številom preiskovancev (nekaj deset tisoč), ki jih potrebujejo za oceno varnosti in učinkovitosti cepiva.
Pravila za registracijo cepiv ob tem ostajajo enaka, zato bodo podatki o učinkovitosti cepiv enako verodostojni, kot če bi cepiva registrirali v bistveno daljšem času. Po drugi strani pa bodo podatki o varnosti cepiv veljali samo za obdobje do vmesnih evalvacij kliničnih študij. Večinoma bo šlo za podatke o varnosti v obdobju od tri do šest mesecev po cepljenju. Te varnostne pomanjkljivosti "hitenja" se vsi zavedamo, a na drugi strani imamo množično umiranje, ki pa ga lahko cepivo povsem ustavi. Dejstvo pa je tudi, da se v obdobju do pol leta, za katerega bodo podatki o varnosti, zgodi velika večina zapletov po cepljenju. Klinično spremljanje udeležencev študij bo ob tem teklo naprej, in sicer vsaj dve leti, in šele po tem obdobju bodo cepiva lahko dobila dokončno potrditev varnosti tudi glede dolgoročnih učinkov. Bodo pa ob tem v Evropski uniji dodatno izdelani protokoli za varnostno spremljanje prav vseh cepljenih ljudi. To bo zagotovilo takojšnje sproženje "alarma", če bi se pojavili tudi zelo redki neželeni učinki.
Kakšne so prednosti in tudi tveganja dveh najpomembnejših novih tehnologij – vektorskih cepiv in mRNK-cepiv?
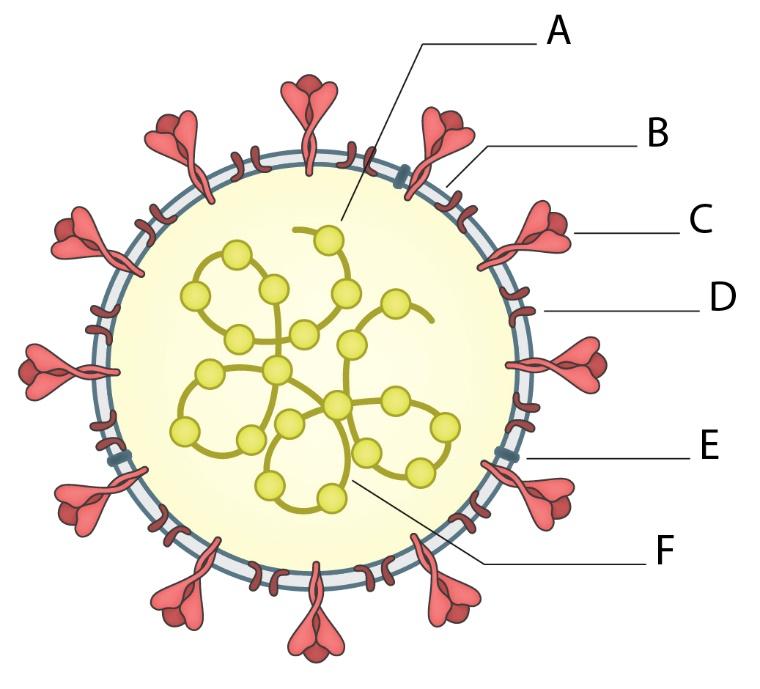
Pri vektorskih cepivih gre za uporabo že vnaprej pripravljenih "modelnih" virusov, pri katerih priprave, gojenja in čiščenja ni treba na novo "izumljati" in optimizirati, saj so jih pri zasnovi cepiv uporabljali že v preteklosti, na primer pri pripravi cepiv za SARS. V takšne modelne viruse nato z biotehnološkimi postopki vstavijo gensko informacijo o virusnem proteinu bodice S, proti kateremu bi želeli izzvati delovanje imunskega sistema. V naslednjem koraku je mogoče tak "predprogramirani" virus po že prej optimiziranih postopkih gojenja na celičnih kulturah razmnoževati in ga po že optimiziranem postopku pripraviti kot cepivo. S to tehnologijo je torej mogoče iz laboratorija takoj preiti na množično industrijsko proizvodnjo cepiva in s tem preskočiti mesece ali celo leta industrijskega razvoja in optimizacij. Lastnosti in formulacije vektorskih cepiv proti covidu-19 so zaradi uporabe nereplikativnih vektorjev (modelni virusi se ne razmnožujejo v človeku) zelo podobne, kot če bi uporabili inaktivirane viruse. Ker so nereplikativna vektorska cepiva po lastnostih zelo podobna klasičnim inaktiviranim virusnim cepivom, glede stranskih učinkov ni pričakovati odstopanj od klasičnih inaktiviranih cepiv – večinoma gre za običajne vnetne pojave na mestu cepljenja. Na primer cepivo podjetja AstraZeneca, ki nam iz te kategorije največ obeta, vsebuje 5 × 10¹⁰ adenovirusov ChAdOx1, brez adjuvansov, seveda pa z biološkimi sledmi, nastalimi zaradi gojenja vektorskega virusa na celičnih kulturah, podobno kot je pri klasičnih cepivih.
Kaj pa cepiva na podlagi RNK?
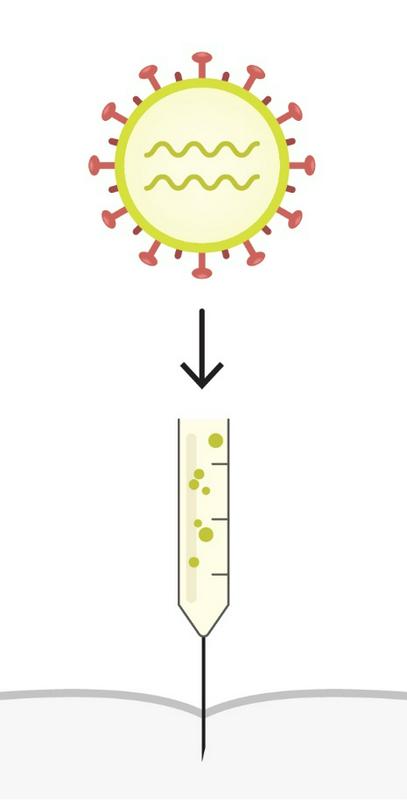
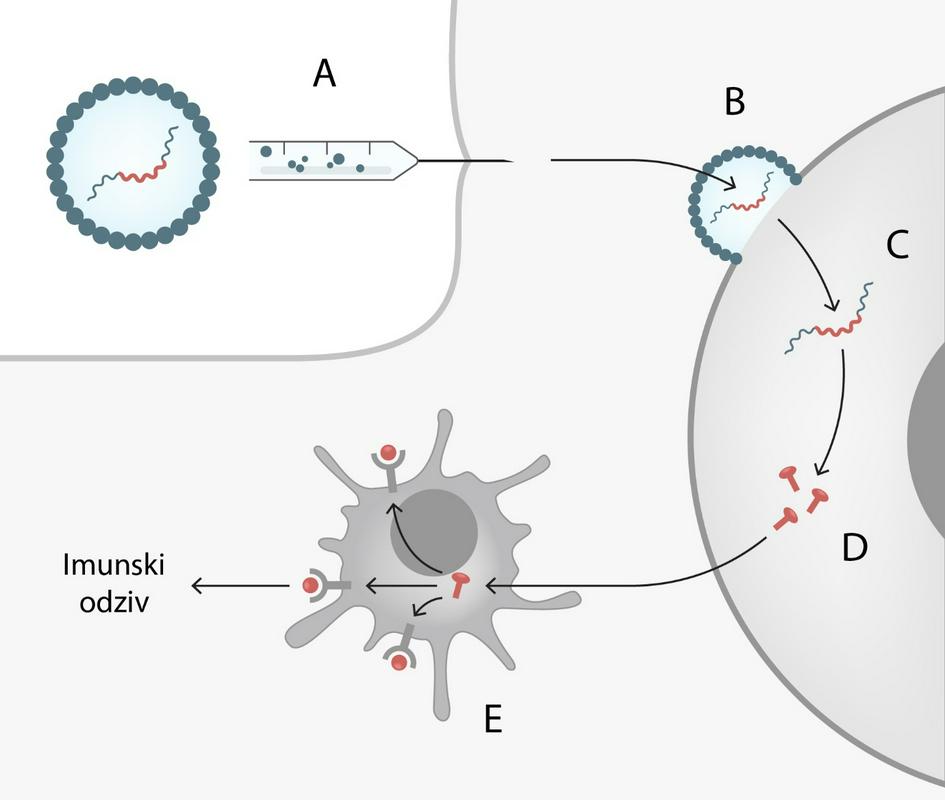
Cepiva na podlagi mRNK so velik dosežek v razvoju cepiv. Ta tehnologija omogoča količinsko veliko produkcijo cepiv. Molekule mRNK je mogoče industrijsko izdelovati s posebnimi biokemijskimi postopki sinteze, s katerimi lahko ustvarijo kemijsko zelo čiste produkte brez bioloških primesi, kot so v klasičnih cepivih, pri katerih so mogoči ostanki gojenja na celičnih kulturah in posledično alergijske reakcije, na primer na antibiotike, ki so v gojiščih. Molekule informacijske RNK (mRNK) v ustroju naših celic delujejo kot navodila za nastanek različnih beljakovin, tudi virusnih. Nekatera farmacevtska podjetja (Moderna, BioNTech, CureVac, GSK) so pred epidemijo razvijala potencialna zdravljenja, zlasti tumorjev, pri katerih bi celice začasno preprogramirali z dostavljanjem izbranih molekul mRNK, zapakiranih v lipidne mehurčke velikosti okoli 100 nm. S pojavom pandemije so ta podjetja uporabila preizkušeno tehnologijo vstavljanja mRNK v lipidne mehurčke, s tem da so uporabila virusno mRNK za protein bodice S pri novem koronavirusu. Tako naše celice prejmejo virusno gensko informacijo za protein bodice S in začnejo izdelovati delčke virusa, ki jih nato zazna naš imunski sistem in začne izdelovati imunski odziv proti virusu. Tako je nastala nova cepilna platforma, s katero je mogoče cepivo izdelovati v neomejenih količinah.
Pa se količina mRNK v posameznih cepivih razlikuje?
Ja, obstajajo razlike. Cepivo, ki ga je razvilo podjetje Moderna, vsebuje 100 mikrogramov mRNK na odmerek, tisto, ki so ga zasnovali v podjetjih Pfizer in BioNTech, pa 30 mikrogramov na odmerek, kar pri tem omogoča cenovno ugodnejšo proizvodnjo.
Sestavine cepiva Pfizer-BioNTech covid-19
Več o cepivu lahko preberete na tej povezavi
In kakšne so doslej znane in tudi hipotetične slabosti mRNK-cepiv?
Največja pomanjkljivost je nepreizkušenost. Čeprav ni podatkov in znanih imunoloških mehanizmov, ki bi vzbujali pomisleke in skrbi glede morebitnih neželenih učinkov, so pri novih tehnologijah mogoči pojavi, ki jih še ne poznamo. Malo verjetno je, da bi bili zelo pomembni ali množični, saj bi jih v dosedanjem poteku varnostnih študij že opazili, seveda pa pri novostih neugodnih presenečenj ni mogoče popolnoma izključiti. Velike prednosti so enostavna množična proizvodnja, zelo čist izdelek in posledično malo neželenih vnetnih učinkov, prednost so tudi velike možnosti prilagajanja učinkov z dodatnimi "adjuvantnimi" nukleotidi. Po drugi strani pa je gotovo ena od pomanjkljivosti tudi zahtevno shranjevanje pri nizkih temperaturah, tudi do minus 80 stopinj Celzija, vendar je mogoče z izboljšano tehnologijo sestave lipidnih nanoveziklov bolje zaščititi mRNK, da bo cepivo obstojno tudi pri višjih temperaturah. To je že dokazalo podjetje Moderna, ki se je že pred pripravo tega cepiva ukvarjalo s tehnologijo lipidnih nanoveziklov, in njihovo cepivo je zato temperaturno manj zahtevno kot Pfeizerjevo.
Kaj lahko že poveste o učinkih cepljenja na posameznika?
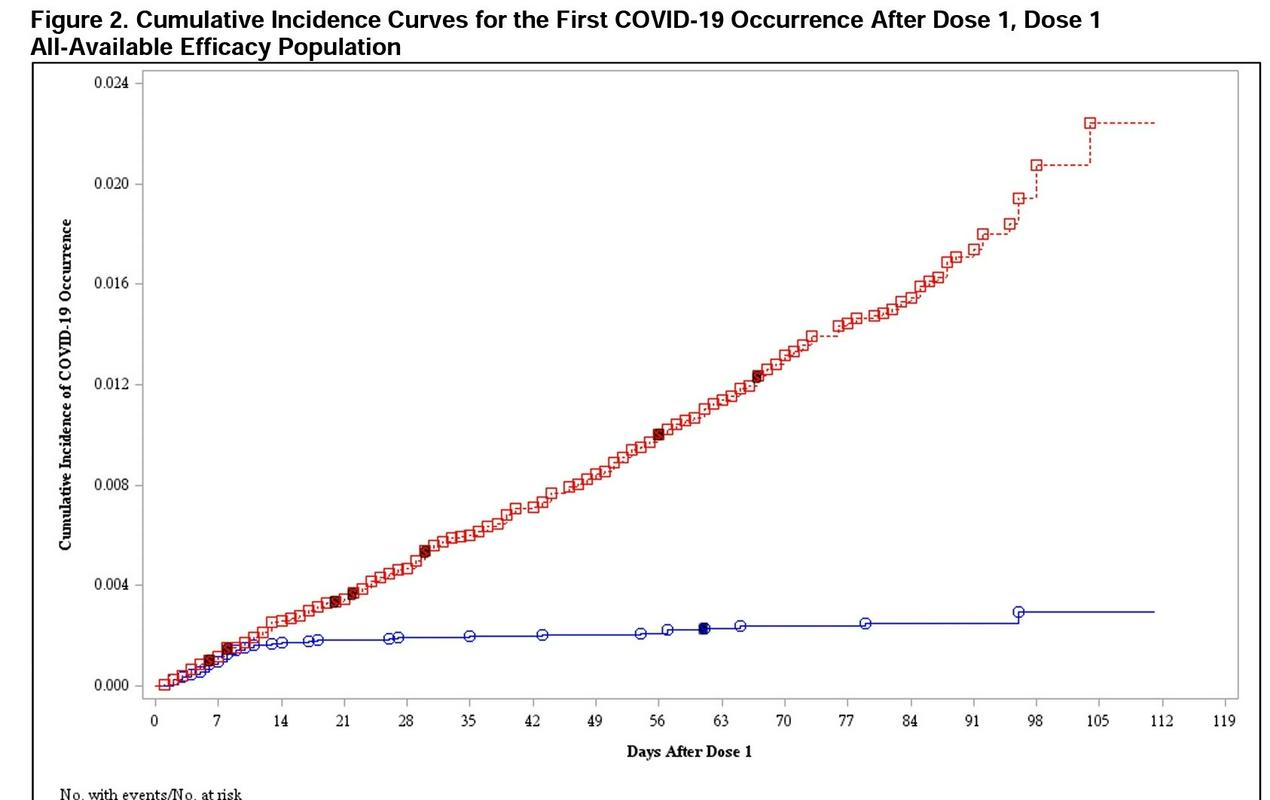
Gre za osnovni učinek cepljenja, ki se preverja med kliničnim testiranjem cepiv proti covidu-19. V ta namen pri kliničnem testiranju cepijo nekaj deset tisoč ljudi, ki še niso zboleli za to boleznijo – polovico s cepivom in polovico s placebom. Nato spremljajo, koliko udeležencev študije med epidemijo zboli za covidom-19 v cepljeni in necepljeni skupini. Dosedanji rezultati kažejo, da dajejo cepiva visoko zaščito, med potekom študij zelo redko zbolevajo ljudje, ki so dobili cepivo, v nasprotju s tistimi, ki so prejeli placebo. Na primer podatki o delovanju cepiva, ki jih je predložil Pfizer komisiji FDA, kažejo, da cepivo že po 10 dneh po prvem cepljenju pri cepljeni populaciji skoraj ustavi okužbe, medtem ko okužbe pri placebo skupini strmo naraščajo (tabela Pfizer). Samo želimo si lahko, da bi tako učinkovito cepivo čim prej dobili v domovih za starejše občane in v dveh tednih ustavili morijo, ki se bo brez cepiva vlekla še mesece.
O trajanju zaščite je mogoče govoriti samo v časovnih okvirih študijskega spremljanja. Za zdaj je zanesljivo, da cepiva ščitijo vsaj tri mesece, a kmalu bo to verjetno mogoče trditi za pol leta, ko bodo prišli dodatni podatki. S podaljševanjem časa opazovanja bo postalo jasno, kolikšno je resnično trajanje zaščite.
Kako pa je s sterilizacijsko imunostjo, torej s tem, da bi že cepljeni posamezniki lahko še naprej širili okužbo, ne da bi pri tem sami zboleli?
Ja, sterilizacijska imunost pomeni, da imunski sistem prepreči virusu tako povzročanje bolezni kot tudi naselitev sluznice. Klinična testiranja cepiv proti covidu-19 v protokolih testiranj nimajo preizkusov, s katerimi bi pri cepljenih ljudeh redno preverjali, ali imajo na sluznici infektiven SARS-CoV-2. Zaradi velikih skupin pri kliničnem testiranju in zahtevnih testov, ki preverjajo kužnost, iz rezultatov kliničnih testiranj ne bomo imeli informacij o tem, če cepljenje prepreči tudi kolonizacijo virusa na sluznici in s tem pojav prenašalcev brez simptomov. Iz kliničnih študij cepiv bomo torej vedeli le, kako dobro cepivo prepreči zbolevanje za covidom-19, ne bomo pa vedeli, kako dobro cepljenje preprečuje, da bi cepljeni ljudje asimptomatsko širili bolezen. Bodo pa to hitro pokazale študije ustanov, na primer v DSO-jih, v katerih se bodo zaposleni precepili.
Pri večini cepiv je imunski odziv po cepljenju manj učinkovit kot po preboleli bolezni. Kako realno je od cepiva pričakovati, da vzbudi učinkovitejši imunski odziv od tistega, ki nastane po preboleli nalezljivi bolezni?
Večina klasičnih cepiv, na primer proti tetanusu, davici, ošpicam, mumpsu, hepatitisu B, vsebuje mrtve (inaktivirane) ali oslabljene povzročitelje bolezni, ki jih apliciramo na eno mesto, na primer v mišico, in s tem le v zelo majhnem obsegu posnemamo naravno okužbo. Odzovejo se namreč le lokalne bezgavke, kar je mnogo manj kot pri naravni okužbi. Zato večina klasičnih cepiv vzbudi kratkotrajnejšo in pogosto manj učinkovito zaščito od tiste, ki nastane po preboleli okužbi. A da ne bo pomote: kljub temu je cepljenje koristno pri boleznih, pri katerih lahko že prva okužba pomeni veliko zdravstveno tveganje – s cepljenjem človeku prihranimo nevarno "izkušnjo" prvega prebolevanja kužne bolezni.
Po obdobju klasičnih cepiv so z boljšim poznavanjem poteka okužb začela nastajati inovativna cepiva. Njihov razvoj temelji na odkrivanju podrobnih mehanizmov, s katerimi se nekateri povzročitelji bolezni izogibajo imunskemu sistemu ali z njim manipulirajo, da se lahko dolgotrajno obdržijo v človeku ali istega človeka večkrat zaporedoma okužijo, na primer vsako zimsko sezono. Pri razvoju inovativnih cepiv skušajo torej doseči optimalni imunski odziv v primerih, ko zna povzročitelj bolezni manipulirati imunski sistem. Cepivo, ki na primer sproži boljšo imunost kot naravna okužba, je cepivo proti HPV. Cepljenje proti HPV varuje pred sevi človeškega papiloma virusa, ki povzročajo rak materničnega vratu. HPV okuži celice kože in sluznice materničnega vratu, pri tem pa virus ne vstopi v limfo in do področnih bezgavk, zato se protivirusni imunski odziv ne aktivira in ne nastanejo protitelesa, ki bi lahko okužbo preprečila. S cepljenjem proti HPV-ju pa prenesemo virusne beljakovine neposredno v mišico, zato nastane učinkovit imunski odziv, vključno s protitelesi, ki preprečijo okužbo celic materničnega vratu. Pogoj za uspeh cepljenja pa je, da cepimo prej, preden bi se okužba lahko zgodila (pred začetkom spolnih odnosov).
Poznavanje nastanka in poteka covida-19 je omogočilo izdelavo cepiv, ki bodo sprožila imunski odziv brez zavor in manipulacij imunskega sistema, ki jih sicer ob okužbi povzroči SARS-CoV-2. Virus sam namreč programirano povzroči ne popolnoma optimalen imunski odziv – nekateri načini izogibanja imunskemu sistemu so značilni za vse koronaviruse, nekatere pa je SARS-CoV-2 posebej izpopolnil. Eden od takih je sprememba v oblikovanju virusnega proteina bodice S, s čimer je pridobil dodatno toksično delovanje na celice (zaviranje natrijevih ionskih celičnih kanalov). Zaradi velike količine poškodovanih celic posledično nastane obsežen citokinski odziv in okvara protitelesnega odziva v bezgavkah. Pri cepljenju imunski odziv ni okvarjen zaradi bolezni, zato pričakujemo, da bo ta učinkovitejši.
Ali naj se cepijo tudi ljudje, ki so že preboleli covid-19?
Od cepiv proti covidu-19 pričakujemo, da bodo izzvala učinkovitejši in dolgotrajnejši imunski odziv kot po samem prebolevanju bolezni covid-19. Predvsem zato, ker cepivo – kot rečeno – ne bo povzročilo začasne ohromitve imunskega sistema, kot jo programirano povzroči virus, ki si tako v svojem gostitelju človeku vnaprej pripravi možnosti za okužbo in bivanje v naslednji prehladni sezoni. Zato svetujemo, da se ljudje, ki so preboleli covid-19, vseeno cepijo, saj cepivo zaradi prilagojene konstrukcije proteina bodice S vzbudi večje količine nevtralizacijskih protiteles, ki varujejo pred ponovno okužbo.
Po preboleli okužbi nastanejo protitelesa, ki pa se v telesu obdržijo različno dolgo, od dveh mesecev pri blagi bolezni do pol leta in več pri hujši obliki bolezni. Med protitelesi so po eni strani taka, ki so zaščitna oziroma nevtralizacijska, in druga, ki to niso. Zato se o tem, ali je prebolevnik zaščiten pred ponovno boleznijo, ni varno odločati na podlagi testiranja protiteles. Običajni testi ne razlikujejo med zaščitnimi in nezaščitnimi protitelesi, za to so potrebnejši bolj specifični testi, kot so na primer posebej usmerjeni testi za anti RBD (nevtralizacijska) protitelesa.
Od cepiv proti covidu-19 pričakujemo, da bodo izzvala učinkovitejši in dolgotrajnejši imunski odziv kot po samem prebolevanju bolezni covid-19. Predvsem zato, ker cepivo ne bo povzročilo začasne ohromitve imunskega sistema, kot jo programirano povzroči virus.
Kdaj po preboleli okužbi bi se bilo najoptimalneje cepiti? Vsaj tri mesece smo, kot kaže, varni pred ponovnim zbolevanjem.
Prebolela okužba ob sedanjem znanju ne spreminja ničesar glede preventivnih mer in ukrepov. Ker pri posamezniku ne vemo, kako je z imunostjo (večina sicer ima zaščitna protitelesa, ki trajajo vsaj tri mesece), se morajo vesti tako kot osebe, ki niso prebolele covida-19. Torej še naprej z masko ščititi druge, saj ne vemo, kdaj po preboleli okužbi se lahko na sluznici posameznika znova brezsimptomno "naseli" virus, s čimer ga lahko ta spet prenese naprej. Tudi optimalen čas cepljenja pri osebah, ki so prebolele covid-19, ni jasen, ker nimamo na voljo dovolj podatkov, verjetno pa je okrog enega meseca po preboleli bolezni cepljenje že povsem primerno in učinkovito. Seveda pa se bodo v prvih mesecih, ko bo cepiv razmeroma malo, najprej cepili ljudje, ki še niso preboleli covida-19.
Prof. Ihan o tem, zakaj del okuženih ne zboli ali ima le blago obliko bolezni. Je mogoče za posameznika predvideti, kako bo potekala okužba?
Kakšen bo režim cepljenja, kdo se bo cepil?
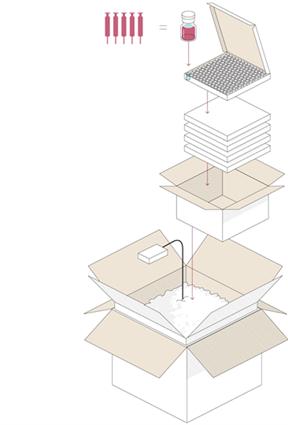
Po celotni Evropski uniji velja, da bodo najprej cepili ljudi v domovih za starejše in zaposlene v zdravstvu. Cepljenje proti covidu-19 bo brezplačno in bo ne glede na zdravstveno zavarovanje zagotovljeno vsem, ki se bodo želeli cepiti. Prvo cepivo, pri katerem načrtujejo, da bo dobilo vsa potrebna dovoljenja za promet, je mRNK-cepivo podjetja Pfizer. Prvi "zabojniki" cepiva bodo morda prišli v državo že konec decembra, a ne bo šlo za velike količine, govorimo o dveh ali treh zabojnikih. Zamrznjeno cepivo je shranjeno v 2-mililitrskih stekleničkah, vsaka vsebuje 5 odmerkov cepiva. V zabojniku je pet kaset cepiva, vsaka kaseta vsebuje 195 stekleničk, torej gre za 975 stekleničk na zabojnik, ki vsebuje še 25 kg suhega ledu, temperaturo pa ves čas spremljajo s satelitskim podatkovnim prenosom. S temi začetnimi "kapljicami" cepiva torej ne bo velikih logističnih težav, niti s shranjevanjem niti s precepljanjem v DSO-jih in zdravstvenih ustanovah. Seveda upamo, da se bodo dobave v januarju in zlasti v februarju izrazito povečale, tudi zaradi vključitve cepiv drugih proizvajalcev. Pri Evropski agenciji za zdravila (EMA) je vložila vlogo za dovoljenje za promet tudi farmacevtska družba Moderna. Obe cepivi sta po preliminarnih rezultatih zelo imunogeni in visoko zaščitni (95-odstotna učinkovitost zaščite v primerjavi z necepljeno skupino).
Kako pa je z otroki, nosečnicami in doječimi materami?
Ker se trenutna klinična preizkušanja ne izvajajo na nosečnicah in doječih materah, nimamo dovolj podatkov o varnosti pri njih in zato se cepljenje v teh primerih odsvetuje. Bodoče matere, ki načrtujejo zanositev, naj zadnji odmerek prejmejo vsaj dva meseca pred načrtovano zanositvijo. To je sprejeta doktrina. Doječe matere naj se ne bi cepile, razen če gre za drugačno odločitev matere in pristojnega zdravnika. Tudi otroci niso bili vključeni v večino kliničnih študij oziroma se vključujejo šele naknadno. Prav zato je za zdaj glede otrok premalo podatkov, in tako velja, da se lahko z novimi cepivi cepijo ljudje, ki so starejši od 16 let.
Na spletu so se pred tednom pojavile trditve, da bi lahko cepivo proti covidu-19 povzročilo nastanek navzkrižno reaktivnih protiteles, ki bi bila zaradi strukturne podobnosti hkrati usmerjena proti virusnemu proteinu bodice S in proti človeškemu proteinu posteljice sincitin-1. Posledično naj bi cepljenje povzročilo poškodbe posteljice in s tem splave. Kolikšne so možnosti za to? Je kaj resnice v teh trditvah?
Dejstvo je, da so takšne novice izmišljene in nastanejo zaradi nabiranja klikov. Takšne navedbe so brez znanstvene utemeljitve, saj tovrstnih napovedi o nastanku navzkrižne avtoimunske reakcije ni mogoče dati oziroma je mogoče za praktično vsak človeški protein "napovedati" podobno navzkrižno reakcijo, čeprav v praksi vemo, da to ni res. Če bi bila možnost navzkrižne avtoimunosti realna, bi tudi okužba s covidom-19 povzročila splave pri nosečih ženskah, saj pri okužbi nastajajo enaka protitelesa kot po cepljenju. A tega pojava ni, ginekologi to najbolje vedo. Polega tega je protein posteljice sincitin-1 med tistimi, proti katerim imunski sistem vzpostavi toleranco. Proti takim proteinom do navzkrižnih avtoimunskih reakcij torej ne prihaja. Navzkrižne avtoimunske reakcije značilno nastajajo samo proti človeškim proteinom, ki so sicer "skriti" pred imunskim sistemom, na primer v centralnem živčevju. V tem primeru lahko neki patološki vnetni proces omogoči imunskemu sistemu, da navzkrižno prepozna lastne proteine in povzroči avtoimunsko reakcijo.
Ali se lahko cepijo bolniki s kroničnimi vnetnimi boleznimi in alergiki?
Bolnikom s kroničnimi boleznimi, kot so ulcerozni kolitis, kronova bolezen, luskavica, revmatoidni artritis, svetujemo, da se cepijo z mRNK cepivi, ki so zanje varna. Pri bolnikih z resnimi avtoimunskimi boleznimi so prav tako varnejše nove tehnologije, cepljenje pa svetujejo po pogovoru z zdravnikom. Zaradi alergijskih reakcij ob cepljenju, opaženih v Veliki Britaniji po cepljenju dveh ljudi z anamnezo anafilaksije, cepljenje do razjasnitve vzroka za nastanek alergije odsvetujejo pri ljudeh, ki so imeli kdaj anafilaktično reakcijo oziroma imajo zdravila proti morebitni anafilaktični reakciji. Hkrati se cepljenje odsvetuje ljudem, ki imajo znano alergijo na sestavine cepiva – v poštev pride zlasti alergija na polietilen glikol (PEG), ki je v cepivu del lipidnega nanovezikla. Pri ljudeh, ki jemljejo imunosupresivna zdravila, ki zmanjšajo delovanje imunskega sistema, bo verjetno učinkovitost cepljenja nekoliko manjša. Lahko se cepijo, vendar učinkovitost ne bo tako visoka.
Prof. Ihan o vzrokih, zakaj je imunska zaščita po preboleli okužbi z virusom tako kratkotrajna
Kakšni so pričakovani in verjetni stranski učinki cepiva mRNK?
Pri mRNK cepivu so lokalni vnetni učinki po cepljenju blažji kot pri klasičnih cepivih in časovno zamaknjeni, saj se učinkovanje cepiva začne šele čez nekaj dni. V mRNK-cepivu so molekule mRNK brez bioloških primesi, ki jih imajo klasična cepiva, saj so sintetizirane z biokemijskimi postopki sinteze in do velike mere očiščene. Manj lokalnih vnetnih učinkov pričakujemo tudi zato, ker so molekule mRNK zaprte v lipidne mehurčke oziroma liposome. Dolgoročnejši stranski učinki cepljenja pa niso znani, ker je za to potreben čas.
Kakšna je verjetnost nastanka avtoimunskih bolezni po uporabi mRNK cepiv?
Manjša kot pri uporabi klasičnih cepiv. V javnosti se pojavljajo bojazni, da bi lahko s cepljenjem proti covidu-19 povzročili avtoimunsko bolezen mišic na mestu cepljenja, ker bodo naše lastne celice izdelovale virusne proteine in bi jih posledično napadle imunske celice. Ta pojav, ki mu pravimo nekroza na mestu cepljenja, se v resnici ne dogaja, imunske celice na mestu cepljenja ne napadajo mišičnih celic. Pojavljajo se tudi bojazni, da bi cepljenje sprožilo navzkrižno avtoimunsko reakcijo, kot jo v izjemno redkih primerih poznamo pri avtoimunskem zapletu po cepljenju proti gripi, pri katerem nastanejo avtoprotitelesa proti nevronom, temu pravimo tudi Guillain-Barrejev sindrom. Navzkrižna avtoimunska reakcija po cepljenju skoraj vedno nastane proti našim molekulam, ki so imunskemu sistemu sicer skrite – na primer v možganih (hematoencefalna bariera). Proti drugim molekulam, s katerimi je v vsakdanjem življenju soočen, pa je imunski sistem toleranten in tega cepljenje ne more spremeniti.
Cepiva na osnovi mRNK so v nasprotju s klasičnimi cepivi manj vnetna, imajo manj primesi, ki bi lahko povzročila vnetje, zato je manj verjetno, da bi sprožila nastanek avtoimunskih navzkrižnih reakcij. Ker so zasnovana na osnovi virusnega proteina S, bi lahko o možnosti navzkrižne reakcije govorili, le če bi imeli v telesu neki človeški protein, ki bi bil identičen proteinu S in bi bil hkrati skrit pred imunskim sistemom.
Kakšna je distribucija in aplikacija cepiv?
Cepivo Moderne bo pripravljeno za uporabo, Pfizerjevo cepivo bo prišlo v koncentratu, ki ga bo treba razredčiti s fiziološko raztopino. Cepivi se razlikujeta tudi po načinu hranjenja. Cepivo Moderne je stabilno do 30 dni pri hranjenju v hladilniku pri temperaturi od dve do osem stopinj Celzija, pri transportu in shranjevanju do pol leta pa mora biti na minus 20 stopinj Celzija. Cepivo podketja Pfizer je stabilno pol leta na temperaturi minus 70 stopinj Celzija oziroma pet dni na hladnem pri temperaturi od dve do osem stopinj Celzija. Obe cepivi bosta polnjeni v tako imenovane viale, v katerih bo več odmerkov. Cepiva AstraZenece ni treba shranjevati v posebnih zamrzovalnikih in bodo na voljo na začetku prihodnjega leta. Večina cepiv na tej stopnji zahteva dva odmerka, da bi bila maksimalno učinkovita. Cepivo podjetij Pfizer in BioNTech v razmiku 21 dni, cepivo podjetja Moderna 28 dni, med prvim in drugim odmerkom AstraZeneckovega cepiva bo treba počakati mesec dni. Oba odmerka morata biti iz istega cepiva.
Moderna in Pfizer imata sicer identično RNA-molekulo, razlika pa je v maščobnem ovojčku, ki omogoča stabilnost in penetracijo informacijske RNA v človeško celico. Pfizer bo moral sicer del kliničnih študij še ponoviti.































































Komentarji so trenutno privzeto izklopljeni. V nastavitvah si jih lahko omogočite. Za prikaz možnosti nastavitev kliknite na ikono vašega profila v zgornjem desnem kotu zaslona.
Prikaži komentarje